Les études sont formelles : 15 à 20% de la population mondiale a vécu ou vivra à un moment de sa vie avec elle. Elle correspond à un état durable de tristesse, de perte d’intérêt ou de plaisir pour les choses et les activités habituellement plaisantes. Elle peut s’installer brutalement à la suite d’évènements de vie difficiles ou de manière insidieuse. Dans cet article, focus sur ce que l’on nomme communément la dépression : nous mettrons en lumière les différents éléments qui la composent et proposerons également des pistes de réflexion pour mieux vivre avec elle, que nous soyons touchés ou que nous connaissions une personne concernée.
Qu’est-ce que l’on nomme dépression ?
Le terme de dépression est un terme parapluie : quand on évoque la dépression dans le langage courant, cela peut faire référence à plusieurs choses différentes.
Il faut déjà savoir qu’il existe différents troubles dépressifs, qui se démarquent les uns des autres par leur durée et leur contexte d’apparition. Il existe par exemple un type de dépression qui est lié au cycle menstruel féminin : c’est ce qu’on nomme le trouble dysphorique prémenstruel. Il y a aussi l’état dépressif qui voit le jour après un deuil et qui persiste dans le temps, que l’on nomme deuil prolongé. Enfin, on distingue la dépression persistante de la dépression majeure. La première est installée depuis plus de deux ans, tandis que la seconde est épisodique.
Dans le langage courant, on entend aussi parfois parler de « déprime ». Elle serait quant à elle l’équivalent d’un coup de blues passager, d’un ressenti de cafard mais qui finit par se résorber de lui-même. Un sentiment de déprime pouvant toutefois amener à une véritable dépression, il convient donc de rester vigilant.
Quand un professionnel de santé parle de dépression, il fait en général référence à la dépression épisodique, en évoquant parfois le terme scientifique d’ « épisode dépressif caractérisé ».
Comment se définit-elle ?
Il existe deux ouvrages qui répertorient les troubles psychologiques à l’heure actuelle : la CIM-11 ainsi que le DSM-5. Nous reviendrons sur ces deux manuels plus tard à l’occasion d’un article dédié. Arrêtons nous sur les symptomatologies qu’elles proposent, qui sont quasiment similaires.
Selon le DSM-5
| Au moins cinq des symptômes suivant sont présents pendant une même période d’une durée de 2 semaines et représentent un changement par rapport au fonctionnement antérieur ; le critère 1 d’humeur dépressive et/ou le critère 2 de diminution d’intérêt doivent être obligatoirement présents. |
| 1. Humeur dépressive présente pratiquement toute la journée, presque tous les jours, signalée par la personne (ex. : se sent triste, vide ou sans espoir) ou observée par les autres (ex. : pleure). NB : éventuellement irritabilité chez l’enfant ou l’adolescent. |
| 2. Diminution marquée de l’intérêt ou du plaisir pour toutes ou presque toutes les activités quasiment toute la journée, presque tous les jours (signalée par la personne ou observée par les autres). |
| 3. Perte ou gain de poids significatif en l’absence de régime (ex. : modification du poids corporel excédant 5 % en 1 mois), ou diminution ou augmentation de l’appétit presque tous les jours. (NB : chez l’enfant, prendre en compte l’absence de prise de poids attendue). |
| 4. Insomnie ou hypersomnie presque tous les jours. |
| 5. Agitation ou ralentissement psychomoteur presque tous les jours (constaté par les autres, non limité à un sentiment subjectif de fébrilité ou de ralentissement). |
| 6. Fatigue ou perte d’énergie presque tous les jours. |
| 7. Sentiment de dévalorisation ou de culpabilité excessive ou inappropriée (qui peut être délirante) presque tous les jours (pas seulement se reprocher ou se sentir coupable d’être malade). |
| 8. Diminution de l’aptitude à penser ou à se concentrer ou indécision, presque tous les jours (signalée par le sujet ou observée par les autres). |
| 9. Pensées de mort récurrentes (pas seulement une peur de mourir), idées suicidaires récurrentes sans plan précis, tentative de suicide ou plan précis pour se suicider. |
| Les symptômes induisent une détresse cliniquement significative ou une altération du fonctionnement social, professionnel ou dans d’autres domaines importants. |
| L’épisode n’est pas imputable aux effets physiologiques d’une substance ou à une autre affection médicale. |
| La survenue de l’épisode dépressif caractérisé n’est pas mieux expliquée par un trouble schizoaffectif, une schizophrénie, un trouble schizophréniforme, un trouble délirant ou d’autres troubles spécifiés ou non spécifiés du spectre de la schizophrénie, ou d’autres troubles psychotiques. |
| Il n’y a jamais eu auparavant d’épisode maniaque ou hypomaniaque. |
La CIM-11
La CIM-11 propose quant à elle cet extrait de texte :
« Un épisode dépressif se caractérise par une période d’humeur dépressive ou une diminution de l’intérêt pour les activités se produisant la majeure partie de la journée, presque tous les jours pendant une période d’au moins deux semaines accompagnée d’autres symptômes tels que des difficultés de concentration, des sentiments de dévalorisation ou de culpabilité excessive ou inappropriée, un désespoir, des pensées récurrentes de mort ou de suicide, des modifications de l’appétit ou du sommeil, une agitation ou un retard psychomoteur et une baisse d’énergie ou une fatigue. Il n’y a jamais eu d’épisodes maniaques, hypomaniaques ou mixtes antérieurs, qui indiquerait la présence d’un trouble bipolaire. »
Si vous vous demandez à quoi correspondent les épisodes maniaques ou hypomaniaques évoqués, nous aborderons ça plus en détail dans un article ultérieur. En quelques mots : il faut s’assurer que la personne qui semble présenter un trouble dépressif ne souffre pas en réalité d’un trouble bipolaire.

Et une fois que la dépression est là, que fait-on ?
La première chose est d’en parler à un professionnel de santé : cela peut être votre médecin traitant. Il pourra écarter les éventuelles pistes somatiques, à l’aide d’un bilan, et fera le point avec vous. Normalement, celui-ci vous conseillera de consulter un psychologue.
La thérapie cognitivo-comportementale est connue et reconnue dans sa prise en charge de la dépression. Elle a plusieurs objectifs. Le premier est d’amener progressivement la personne à réincorporer dans son quotidien des activités agréables. La deuxième est d’aider la personne à comprendre les liens entre les évènements extérieurs et ses pensées, émotions et comportements. Ensuite, l’idée est de prendre conscience des pensées qui vont provoquer les émotions douloureuses et de les travailler ensemble. Enfin, les difficultés plus profondes (manque de confiance en soi, exigence avec soi-même..) seront travaillées dans un second temps. La dernière étape consiste en la stabilisation de la personne afin qu’elle puisse de nouveau voler de ses propres ailes.
Se réapproprier des activités agréables
Votre thérapeute vous proposera en général de lister les choses qui sont agréables pour vous actuellement, celles qui l’ont été par le passé et celles que vous imaginez qui puissent l’être potentiellement. L’objectif ici étant de trouver quelques activités qui pourraient être réincorporées dans la semaine, et de s’y tenir. Les possibilités sont infinies ! Cela peut être :
- Regarder un film bien au chaud sous la couette
- Méditer avec un fond sonore agréable
- Lire les derniers livres de votre auteur préféré
- Aller se promener dans un coin sympa
- Cuisiner un plat qui vous fait envie
- Appeler un ami dont vous aimeriez avoir des nouvelles
- Prendre un bain bien relaxant
- etc…
On aboutit ensuite sur un emploi du temps de la semaine où l’on essaye de caser les activités choisies ensemble de sorte à ce qu’il y ait quelque chose d’agréable pour tous les jours.
| Lundi | Mardi | Mercredi | Jeudi | Vendredi | Samedi | Dimanche |
| Dans les transports, lire un livre | Avant d’aller au travail, méditation | Pour le midi, préparer un bon repas | En soirée, prendre un bon bain | Après la journée de travail, appeler un ami | Le matin, promenade au parc d’à côté | Après le déjeuner, regarder un film |
En TCC, on appelle cela l’activation comportementale. Effectuer des activités plaisantes favorise les émotions positives et la sensation de plaisir, choses que l’on perd généralement avec la dépression. Si vous avez lu mon article sur les TCC, vous pouvez normalement comprendre là où l’on veut en venir ici. On intervient sur la sphère comportementale. C’est par cette première étape que l’on commence le traitement de la dépression.
Comprendre les liens entre les évènements, les pensées, les émotions et les comportements.
C’est le moment où le thérapeute explique la manière dont interagissent les émotions, les pensées et les comportements : il s’agit là du cœur des thérapies cognitivo-comportementales. Pour ne pas reprendre en détail ce sujet qui a déjà été traité en dans un autre article, je vous renvoie sur le lien des thérapies cognitivo-comportementales.
Intervenir auprès des pensées qui nous font souffrir
Quelles sont les pensées qui traversent l’esprit du patient ? La théorie de la triade cognitive dépressive de Beck (un grand psychologue pilier des TCCs !) nous indique que les personnes dépressives vont avoir tendance à entretenir des pensées négatives autour de soi, des autres et de l’avenir.
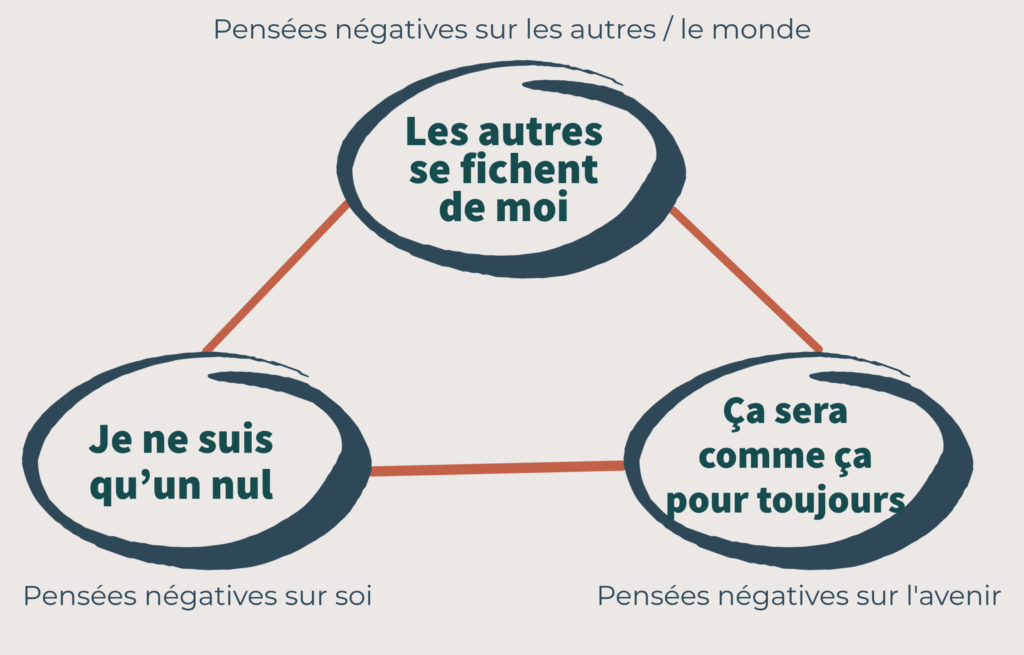
L’objectif est ici de décortiquer le fond de ces pensées : quelles sont leur thématique ? Quelles sont leur fonction, ont-elles un but ? À quel point la personne adhère à celles-ci ? A t-elle essayé de les repousser, et si oui, comment ? L’investigation du thérapeute à l’aide de questions précises permettra ensuite de mettre en lumière les croyances auxquelles il convient d’apporter ensemble des nuances ou d’autres prises de perspectives. Prenons un exemple d’échange qui peut se dérouler à ce moment de la thérapie :
«
Patient : Je ne suis qu’un nul, ça a toujours été comme ça de toute façon, je n’arrive jamais à rien.
Thérapeute : Vous dites-là que vous n’avez pas réussi une seule chose de votre vie ?
Patient : J’en ai peut-être réussi quelques unes, mais c’était pas incroyable non plus.
Thérapeute : Vous sauriez me donner des exemples ?
Patient : J’ai obtenu le diplôme que je voulais, et je suis marié à la femme que j’aime, mais à part ça….
Thérapeute : Ce sont des réussites à vos yeux?
Patient : Oui….
Thérapeute : Vous pensez actuellement que vous n’arrivez jamais à rien, et c’est une pensée qui peut s’exacerber avec la dépression. Là juste à l’instant, vous m’avez pourtant donné deux beaux exemples de réussite. Pourrait-on alors à partir de là nuancer votre pensée de départ, celle qui dit que vous n’arrivez jamais à rien ?
Patient : Il m’arrive de réussir certaines choses, mais pas toutes.
»
Progressivement, la personne est amenée à déconstruire et à s’éloigner des pensées blessantes qu’elle entretient. Il faut savoir que dans la dépression comme dans d’autres troubles psychologiques, des schémas de pensées exagérés ou irrationnels peuvent prendre le dessus. C’est le cas comme nous venons de le voir, où le patient énonce ne jamais réussir à rien, pour ensuite réaliser que cette pensée est disproportionnelle par rapport à la réalité.
Travailler les problématiques sous-jacentes
Plusieurs éléments peuvent présenter un terreau favorable au développement d’un trouble dépressif. Les évènements de vie difficile peuvent avoir un rôle à jouer : séparation, déménagement, perte d’emploi…. Il se peut également que des problématiques sous-jacentes, présentes depuis le plus long cours, favorisent l’émergence d’un trouble dépressif : manque de confiance en soi, difficultés dans les relations interpersonnelles ou dans la gestion des émotions…. Ces éléments peuvent également être travaillés avec votre thérapeute, une fois les affects dépressifs consolidés.
Se stabiliser
Puisque la personne a retrouvé un fonctionnement global satisfaisant, l’abandon du suivi psychothérapeutique peut être acté parfois trop précocement. Il est pourtant nécessaire de prendre le temps de passer en revue ce qui s’est passé pendant la thérapie. Qu’est-ce qui s’est bien passé ? Qu’est-ce qui a été plus difficile ? Une question sur laquelle se focaliser désormais : comment éviter la rechute ? L’objectif étant de permettre à la personne d’avoir les outils en main pour que le suivi s’arrête dans de bonne conditions et pouvoir reprendre sa vie d’avant. Prendre le temps d’une séance pour relever ensemble les points de vigilance est alors primordial : quels ont été les éléments déclencheurs au début du suivi et comment les gérer si ceux-ci réapparaissent ? Comment faire si les symptômes dépressifs reviennent ? Tout ceci afin que le patient reparte avec un plan d’attaque « au cas où ». Il ne faut pas oublier que la ré-autonomisation est un des objectifs en TCC. En effet, il n’est pas question de passer sa vie entière chez le psychologue : celui-ci doit vous apprendre à voler de vos propres ailes. Alors, pour un envol des mieux réussis, il faut bien le préparer !
Un proche souffre de dépression, comment puis-je l’aider ?
Vous avez remarqué que le comportement de votre proche a changé et pensez qu’il pourrait avoir besoin d’aide ? Vous ne savez pas comment vous y prendre et avez peur de faire des erreurs ? Voici quelques pistes de ce que vous pourriez faire :
- Prendre contact avec la personne directement concernée et lui faire part de votre ressenti par rapport à la situation. Pour la personne, cela peut être plus facile qu’une autre mentionne le sujet : avec la dépression, le repli sur soi peut être proéminent, et le sujet peut devenir difficile à aborder de soi-même.
- Annoncer à l’autre votre disponibilité et votre soutien si nécessaire et rappelez-lui que vous êtes là pour lui. Toutefois, ne tentez pas de brusquer les choses, ne forcez pas la personne à s’ouvrir si elle n’en ressent ni l’envie ni le besoin.
- Proposez-lui de se changer les idées le temps d’une sortie ou d’une activité. Créer un espace « bulle d’air » pour la personne déprimée peut lui faire le plus grand bien, toujours dans le respect de son propre rythme.
- Cherchez du soutien autour de vous. Avez-vous des amis ou de la famille en commun ? Vous pouvez échanger avec eux autour de votre ressenti, et si la personne est d’accord, vous pouvez également leur faire mention des difficultés qu’elle rencontre. Créer un groupe d’entraide et de soutien peut faire le plus grand bien !
- Prenez soin de vous également. Si vous avez l’impression d’être seul à porter cette situation, il est important que vous puissiez être également aidé. Accompagner un proche souffrant de dépression peut être éprouvant, et il convient que vous pensiez également à vous. N’oubliez pas de vous accordez des pauses et du temps pour vous.
- Connaissez les numéros d’urgence. Si votre proche tente ou projette sérieusement de porter atteinte à ses jours, contactez immédiatement le 15 pour faire intervenir les secours. Il existe aussi en France une ligne téléphonique de soutien et de prévention du suicide au 3114, à destination des personnes concernées mais également des proches.


Laisser un commentaire
Vous devez vous connecter pour publier un commentaire.